 医师进行检测,检测目前已知的15种致癌型HPV-DNA,阳性标准为[5]:HPV-DNA≥1.0 ng/L。
医师进行检测,检测目前已知的15种致癌型HPV-DNA,阳性标准为[5]:HPV-DNA≥1.0 ng/L。
1.2.3 阴道镜检查 叮嘱患者檢查前1 d内禁止进行性交和相关的阴道操作,体位选膀胱截石位,然后采用棉球将患者的宫颈分泌物轻轻擦拭干净,将阴道镜置于与患者外阴部相距5.0 cm左右位置,给予3.0%浓度的醋酸浸润患者的宫颈部位,再给予碘液均匀涂抹宫颈部位,连接电源进行观察,必要情况下可使用长钳适当扩张宫颈外口,以便于对宫颈管中的鳞状柱状上皮交界位置进行详细的观察,但注意保持动作的轻柔,以防出现出血。阳性标准:发现存在醋酸白色上皮、白斑、点状血管、碘阴性及镶嵌等[6]。
1.2.4 宫颈活检 均行宫颈活检,方法为:按照患者的宫颈部位着色情况,明确病变范围,取不染色区域的组织送检,阳性标准为CINⅠ、CINⅡ、CINⅢ、宫颈癌[7]。
1.3 统计学方法
收集相关数据在SPSS19.0统计软件中进行分析,计数资料比较采用χ2检验,计量资料比较采用t检验,P<0.05为差异有统计学意义。
2 结果
2.1 三种检查方法的灵敏度对比分析
经TCT检查显示呈阳性的200例患者中,HPV-DNA检测的阳性例数为141例,阴道镜检查的阳性例数为112例,与病理活检结果相比,三种检查的灵敏度分别为37.00%、80.14%、61.61%。可见阴道镜与HPV-DNA检测的灵敏度较TCT检查显著更高,其中又以HPV-DNA检查的灵敏度最高(P<0.05)。见表1。
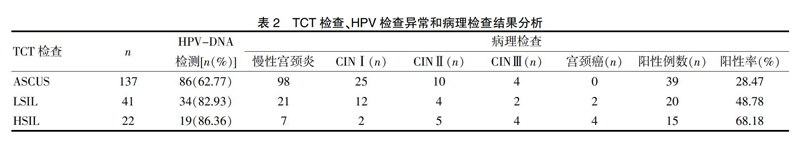
2.2 TCT检查、HPV检查异常和病理检查结果分析
随着患者TCT检查病变级别的上升,患者的HPV检查阳性率也随之上升,其中ASCUS与LSIL患者的HPV检查阳性率比较,差异有统计学意义(P<0.05),而LSIL与HSIL组患者对比差异无统计学意义(P>0.05)。同时,随着患者TCT检查病变级别的上升,病理活检的阳性率亦在逐渐提高,LSIL与HSIL组患者的病理活检阳性率较ASCUS组患者高,其中HSIL组的阳性率最高(P<0.05),见表2。
2.3 阴道镜检查和病理检查结果分析
白色宫颈上皮在慢性宫颈炎和CINⅠ中比较常见,点状血管在CINⅠ中比较常见,镶嵌血管在CINⅢ和宫颈癌中比较常见,且以上三种阴道镜图像的出现率两两比较,差异有统计学意义(P<0.05),见表3。
3 讨论
宫颈癌是临床常见的妇科肿瘤,在中年妇女人群中的发病率较高,且随着近年来人们生活习惯的不断变化,宫颈癌患者的发病例数也在逐年增加[8]。在妇科恶性肿瘤中的发病率仅比乳腺癌,居于第二位,若没有进行及时有效的治疗,容易进展,且易反复,从而对广大女性患者的身体生命健康及生活质量造成了严重的影响[9,10]。但幸运的是,该疾病是现今唯一病因明确、可早期发现且及时治疗的妇科肿瘤。因此,对宫颈癌前病变患者进行早期及时的临床诊断具有非常重要的临床意义[11]。
因不同的患者存在个体差异,少数宫颈癌早期患者通常无显著的临床症状。TCT检查是宫颈癌筛查的常用手段,主要采用计算机系统对细胞样本进行自动均匀的处理,其克服了传统巴氏涂片制片过程中的一些缺陷,可较准确的评估患者的疾病性质[12,13]。报道显示,该检测的敏感性与特异性均相对较高,对于宫颈癌的预防及降低患者的病死率具有非常重要的意义。但临床经验表明,TCT检查在筛查宫颈早期病变的过程中可能出现漏诊情况,这就在一定程度上影响了宫颈疾病的临床诊治工作。而由于TCT检查的创伤较小,故可将其作为宫颈癌前病变的初次筛查手段[14]。阴道镜亦是宫颈病变诊断的常用方法,其能够把宫颈阴道黏膜放大约6~40倍,直接对宫颈表面病变进行观察,可有效发现肉眼难见或不可见的宫颈微小病变,但其单用容易出现漏诊情况。而HPV感染和女性的性生活密切相关,其中性生活相对活跃女性的感染率更高,有报道表明,30岁HPV感染女性大多属于暂时性感染,通常1年左右即可自行清除,而>30岁者则大多属持续感染,具有更高的宫颈癌发生风险[15]。相关学者认为,大多数宫颈癌是经目前已知的15种致癌型HPV之一出现持续感染而引发,90%左右的CIN具有HPV感染,其生成的E6与E7癌蛋白能够导致细胞周期发生异常而出现癌变,同时高危型HPV在感染至癌变的整个过程中均能够有效检出,可见HPV-DNA检测在宫颈癌早期筛查中具有重要的意义,经过HPV-DNA检测有助于明确宫颈癌高危人群[16]。临床研究表明,在TCT检查的基础上,联用HPV检测与阴道镜检查能够显著提高宫颈癌前病变和宫颈癌的检出率。本研究可见,TCT检查、阴道镜检查、HPV检测及宫颈活检等结果均有着密切的联系,可见联用3种检查方法有助于早期发现宫颈癌前病变及宫颈癌。
综上所述,针对TCT检查有异者加用阴道镜检查与HPV-DNA检测联合筛查,能够有效提高宫颈癌的早期诊断率,值得临床借鉴推广。
[参考文献]
[1] 李威,王德征,沈成凤,等. 天津市2007-2013年宫颈癌发病趋势及流行特征分析[J]. 中华流行病学杂志,2016, 37(5):699-701.
[2] 杨正浩,魏珍,刘涛,等. 细胞DNA定量分析法和液基薄层细胞学检测技术在宫颈癌早期诊断中的应用对比[J].昆明医科大学学报,2015,36(6):59-61.
[3] 刘勇鸿,路虹. 液基薄层细胞学联合高危型人乳头瘤病毒检测对宫颈癌前病变及宫颈癌的诊断效果研究[J]. 河北医药,2013,35(12):1861-1862.
[4] 曹泽毅. 中华妇产科学临床版[M]. 北京:人民卫生出版社,2010:149.
[5] 连利娟. 林巧稚妇科肿瘤学[M]. 第4 版. 北京:人民卫生出版社,2010:306 -307.
[6] 李亚里,姚元庆. 妇产科聚焦—新理论新技术新进展与临床实践[M]. 北京:人民军医出版社,2011:643-645.
[7] 李剑,曲芃芃. TCT阴道镜及阴道镜活组织检查联合应用在宫颈癌诊断中的价值[J]. 河北医学,2016,22(6):995-997.
[8] 罗汝琼,唐亮,谢萍,等. 宫颈癌患者 HPV DNA 病毒含量及循环血、组织 miR 指标的变化研究[J]. 海南医学院学报,2016,22(16):1841-1843.
[9] 胡芳艳,金志红,刘国华,等. 液基细胞、HPV检测与阴道镜宫颈癌的筛查方面的应用研究[J]. 现代生物医学进展,2013,13(6):1130-1133.
[10] 孙爱密,戴婵娟,叶秀明,等. HPV联合薄层宫颈液基细胞学检查在诊断子宫颈病变中的价值[J]. 浙江临床医学,2016,18(5):952-953,959.
[11] 于淑莉,刘丽莉,于淑革,等. HPV E6/E7 mRNA与HPV DNA检测在宫颈癌早期筛查中的临床价值[J]. 天津医药,2016,44(4):466-469.
[12] 刘韵,兰艳丽. 阴道镜与宫颈HPV检测对宫颈癌及癌前病变检出率的临床对比研究[J]. 实用癌症杂志,2016, 31(5):830-832.
[13] 李智敏,曾俐琴,彭秀红,等. 高危型HPV阴性子宫颈癌患者的临床病理特点[J].中华妇产科杂志 2016,51(9):683-687.
[14] 仇兆霞. 宫颈液基薄层细胞检测联合HPV检查在宫颈癌筛查中的应用[J]. 中外女性健康研究,2016,(5):48-49.
[15] 郑景孟,庄慧杰. 人乳头瘤病毒基因分型检测联合液基薄层细胞学检查的临床应用[J]. 中国医药科学,2016,6(15):208-210.
[16] 鄭媛. 液基薄层细胞学检查在宫颈病变筛查中的应用价值[J]. 中国医师杂志,2014,16(8)1122-1124.
(收稿日期:2016-09-20)