打开文本图片集
[摘要] 目的 探討腹腔镜胆囊切除术治疗急性结石性胆囊炎合并胆汁性腹膜炎的临床效果。方法 方便选择该院2016年5月—2018年6月收治的急性结石性胆囊炎合并胆汁性腹膜炎患者130例为研究样本,以简单随机法分为参照组和治疗组各65例,参照组采取常规开腹手术治疗,治疗组采取腹腔镜胆囊切除术治疗,观察对比两组手术效果和预后状况。结果 ①手术指标。治疗组术中出血量(79.28±9.12)mL、胃肠功能恢复时间(29.02±6.99)h、住院时间(5.25±1.34)d均低于参照组[术中出血量(160.85±8.24)mL、胃肠功能恢复时间(39.97±8.23)h、住院时间(8.70±1.30)d](t=53.505,8.176,14.898,P=0.000,0.000,0.000,0.000);②炎症因子。治疗组中性粒细胞计数(15.91±2.07)×109/L、CRP(9.22±1.44)mg/L、IL-6(20.11±2.59)pg/mL、TNF-(9.52±3.48)ng/L、ESR(28.12±5.88)mm/h均低于参照组[中性粒细胞计数(22.32±2.18)×109/L、CRP(15.52±2.08)mg/L、IL-6(35.23±3.54)pg/mL、TNF-(13.51±3.49)ng/L、ESR(32.21±6.13)mm/h](t=17.191,20.077,27.791,6.527,3.882,P=0.000,0.000,0.000,0.000,0.000);③预后状况。治疗组并发症发生率4.62%和死亡率1.54%均低于参照组(16.92%,10.77%)(χ2=5.123,4.795,P=0.024,0.029)。 结论 腹腔镜胆囊腔切除术治疗急性结石性胆囊炎合并胆汁性腹膜炎患者有微创优势,且能降低机体炎症反应水平,降低术后并发症风险,促进患者胃肠功能早日恢复,值得临床应用。
[关键词] 急性结石性胆囊炎;胆汁性腹膜炎;腹腔镜胆囊切除术;临床效果分析
[中图分类号] R5 [文献标识码] A [文章编号] 1674-0742(2019)04(a)-0013-04
[Abstract] Objective To investigate the clinical effect of laparoscopic cholecystectomy in the treatment of acute calculouscholecystitis with biliary peritonitis. Methods Convenient selection in our hospital in May 2016 to June 2018 treated acute calculouscholecystitis merger in the sample of 130 patients with bile peritonitis, with simple random method is divided into control group and treatment group 65 cases, control group treated with conventional laparotomy, the treatment group treated with laparoscopic cholecystectomy, observe comparing two groups of surgical effect and prognosis. Results 1.Surgical indicators. The intraoperative blood loss (79.28±9.12) mL, gastrointestinal function recovery time (29.02±6.99) h, and hospitalization time (5.25±1.34) d were lower in the treatment group than in the reference group [intraoperative blood loss (160.85±8.24) mL, Gastrointestinal function recovery time (39.97±8.23) h, hospitalization time (8.70±1.30)d](t=53.505, 8.176, 14.898, P=0.000, 0.000, 0.000, 0.000); 2.inflammatory factors. The neutrophil count (15.91±2.07)×109/L, CRP (9.22±1.44) mg/L, IL-6 (20.11±2.59) pg/mL, TNF-(9.52±3.48) ng/L, ESR (28.12±5.88) mm/h was lower than the reference group [neutrophil count (22.32±2.18)×109/L, CRP (15.52±2.08) mg/L, IL-6 (35.23±3.54) pg/mL, TNF- (13.51±3.49) ng/L, ESR (32.21±6.13) mm/h](t=17.191, 20.077, 27.791, 6.527, 3.882, P=0.000, 0.000, 0.000, 0.000, 0.000); 3.The prognosis. The complication rate of the treatment group was 4.62% and the mortality rate was 1.54%, which was lower than that of the reference group (16.92%, 10.77%)(χ2=5.123, 4.795, P=0.024, 0.029). Conclusion Laparoscopic cholecystectomy for acute calculouscholecystitis complicated with biliary peritonitis has the advantage of minimally invasive, and can reduce the level of inflammation, reduce the risk of postoperative complications, and promote the early recovery of gastrointestinal function, which is worthy of clinical application.
[Key words] Acute calculouscholecystitis; Bile peritonitis; Laparoscopic cholecystectomy; Clinical effect analysis
急性结石性胆囊炎合并胆汁性腹膜炎是肝胆外科的常见病症,患者临床表现为黄疸、消化不良、右上腹疼痛,若治疗不及时将会威胁到患者生命安全[1]。以往临床多采取保守治疗或常规开腹手术,不仅增加了患者痛苦,还会导致患者康复时间延长。内窥镜技术具有微创、术后恢复快的优势,因此在结石症、急性胆囊炎、消化道穿孔等疾病治疗中得到了广泛应用。但有学者认为急性结石性胆囊炎是腹腔镜手术的禁忌证[2],且术中建立气腹会导致腹内压升高,增加了机体炎症反应水平,因此对其持保守态度。该次研究将以上异议作为论点,探讨了腹腔镜胆囊切除术治疗急性结石性胆囊炎合并胆汁性腹膜炎的临床效果,方便选择该院2016年5月—2018年6月收治的急性结石性胆囊炎合并胆汁性腹膜炎患者130例进行分组研究,报道如下。
1 资料与方法
1.1 一般资料
方便选择该院收治的急性结石性胆囊炎合并胆汁性腹膜炎患者130例为研究样本,以简单随机法分为参照组和治疗组,各65例,参照组男34例,女31例,年龄27~73岁,中位年龄(45.71±4.39)岁,病发到入院时间为1~5 d,平均(2.07±0.43)d;治疗组男35例,女30例,年龄26~74岁,中位年龄(45.69±4.41)岁,病发到入院时间为1~6 d,平均(2.09±0.31)d。两组患者基线资料对比差异无统计学意义(P>0.05),具有可比性。
納入和排除标准:①参照《外科急腹症诊断思路》[3]中所述的诊断标准进行确诊,患者经影像学检查发现胆囊存在炎症且伴有结石,手术病理确诊为合并有胆汁性腹膜炎,体温>38℃,白细胞计数为10×109/L;②排除合并恶心肿瘤、凝血功能障碍、严重器质性病灶、妊娠期和哺乳期女性患者。所有患者术前均与该院签署知情同意书,符合医学伦理要求。
1.2 方法
两组患者术前均行心电图、胸部CT、凝血功能检查,明确病情后采取手术,气管插管全麻,体位为仰卧头高足低位(30°)[4]。参照组采取常规开腹手术治疗,在患者右腹部腹直肌打开纵行切口,入腹后对腹腔情况进行详细探查,分离粘连后充分暴露胆总管和胆囊,采取常规胆囊摘除术。
治疗组采取腹腔镜胆囊切除术治疗,在肚脐下方1 cm处打开1 cm长的切口,插入气腹针后建立CO2气腹,置入腹腔镜探查腹腔,在剑突和右侧肋缘打开1 cm的切口,在腹腔镜术野下钝性分离各组织,暴露胆总管和胆囊后结扎胆囊动静脉血管,切除胆囊后从腹腔去除,再次以腹腔镜探查腹腔,确保无胆漏和渗血迹象后撤除气腹。
两组患者术后均以生理盐水反复冲洗腹腔,放置T管引流,逐层关闭切口,预防性使用抗生素3 d[5]。
1.3 观察指标
①手术指标。观察患者术中出血量、胃肠功能恢复时间和住院时间;②机体炎症反应水平。分别在术前、术后6 d采集患者血液标本检测白细胞计数(WBC)、C-反应蛋白(CRP)、白细胞介素-6(IL-6)、肿瘤坏死因子-(TNF-)、红细胞沉降率(ESR);③预后状况。观察患者术后1个月内并发症发生率和死亡率。
1.4 统计方法
采用SPSS 20.0统计学软件对数据进行统计分析,计量资料以(x±s)表示,进行t检验;计数资料以[n(%)]表示,进行χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 手术指标
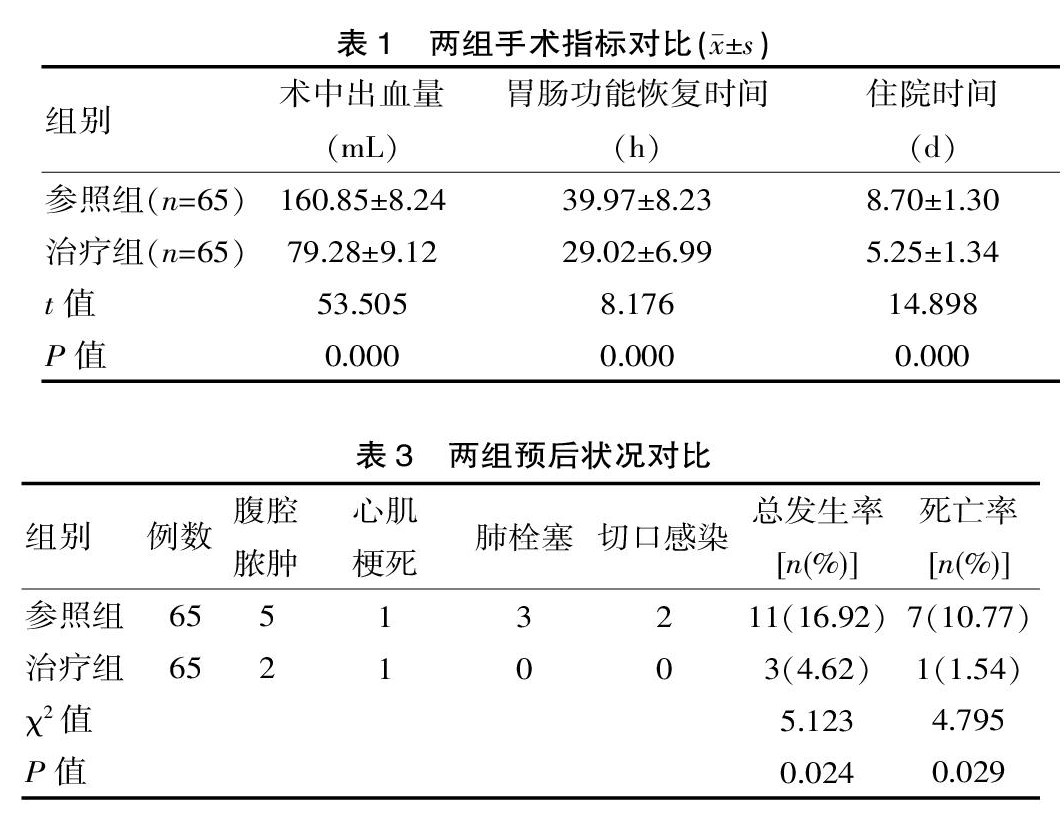
治疗组术中出血量、胃肠功能恢复时间、住院时间均低于参照组,差异有统计学意义(P<0.05)。见表1。
2.2 炎症因子
治疗后治疗组中性粒细胞计数、CRP、IL-6、TNF-、ESR均低于参照组,差异有统计学意义(P<0.05)。见表2。
2.3 预后状况
治疗组并发症发生率和死亡率均低于参照组,差异有统计学意义(P<0.05)。见表3。
3 讨论
急性结石性胆囊炎是因结石堵塞胆囊管引起的胆汁大量滞留在胆囊内,随之继发细菌感染导致的急性炎症,患者以右上腹剧烈疼痛、恶心呕吐、发热为临床症状[6],有部分患者是因致病菌侵入导致胆囊管梗阻,通过胆道逆行侵入胆囊,另一部分患者是因结石诱发,一旦胆囊管梗阻则胆汁会浓缩,导致胆囊黏膜上皮受损,从而诱发炎性反应。而胆汁性腹膜炎则是因各种病因引起的胆汁外渗入或直接流入腹膜腔内导致的继发性腹膜炎,是急性结石性胆囊炎的常见并发症[7]。目前治疗急性结石性胆囊炎时多采取开腹手术和腹腔镜手术,但合并胆汁性腹膜炎的患者采取腹腔镜手术是否会对术后感染造成影响,仍是目前临床需要研究的问题。
该次研究结果显示:①手术指标。治疗组术中出血量、胃肠功能恢复时间、住院时间均低于参照组(P<0.05)。说明腹腔镜手术微创、术后恢复快的优势更明显,腹腔镜手术切口仅有1 cm,且在建立CO2气腹下术野清晰,术中可减少器械性损伤,避免对腹腔正常组织造成机械刺激和干扰,因此能减少术中出血量,缩短术后胃肠功能恢复时间和住院时间。②炎症因子。治疗组中性粒细胞计数、CRP、IL-6、TNF-、ESR均低于参照组(P<0.05)。导致两组术后炎症水平差异的原因为在切除胆囊时,开腹手术腹部切口更大,组织损伤更严重,会加剧术后全身炎症反应,中性粒细胞、CRP、IL-6等因子甚至高于治疗前[8]。而腹腔镜手术则可在气腹下避免腹腔暴露和不必要的肝外胆道损伤,清除病灶更为彻底,可防止白细胞进入血液循环,同时腹腔镜手术操作时间更短,可避免因长时间麻醉药物刺激而导致的胃肠功能损害,从而减轻患者炎症反应。③预后状况。治疗组并发症发生率和死亡率均低于参照组(P<0.05)。预后质量与患者炎症指标有一定的相关性,开腹手术创伤较大,针对中老年人患者而言,术后更容易发生肺栓塞、心肌梗死、腹腔脓肿等严重并发症,该次研究中有5例死亡病例均为肺栓塞引起。腹腔镜手术则有利于在术后早期建立有效的免疫反应,对降低患者术后感染风险,防止心血管事件有一定的作用。张战行[9]等人研究结果表明,接受腹腔镜胆囊切除术的患者术中出血量为(68.53±11.24)mL、胃肠功能恢复时间为(28.68±7.53)h、住院时间为(5.39±1.37)d、并发症发生率为5.80%,且中性粒细胞、IL-6、TNF-、ESR、CRP均低于采取开腹手术的患者(P<0.05),与该次研究结果相符,证实了腹腔镜胆囊切除术的可行性。
王峰等人[10]研究指出,针对老年患者而言,腹腔镜手术仍会存在术后并发症风险,因此术中需严格注意操作,分离胆囊三角时要规范,若患者胆囊颈部结石完全嵌顿导致胆囊张力过大,可将肿大的胆囊反推至肝床,增加暴露野,不应蛮力牵拉;腹膜炎十分严重的老年患者可少量多次分离,遇到条索样组织时则停止分离,若出现渗血或水肿液渗出则以吸引器冲洗刮洗的方式分离,切忌蛮力操作。
综上所述,腹腔镜胆囊腔切除术治疗急性结石性胆囊炎合并胆汁性腹膜炎患者有微创优势,且能降低机体炎症反应水平,降低术后并发症风险,促进患者胃肠功能早日恢复,值得临床应用。
[参考文献]
[1] 杨亚林,徐志杰.腹腔镜胆囊切除术治疗急性结石性胆囊